臨床研究とは?定義や研究の流れを解説#009他EBM関連TOPIXコラム
2022.02.14
2025.03.27
医療の発展のために、世界中で日々、臨床研究が進められています。中でも、臨床試験の1つである治験は、新薬を生み出すために欠かせないプロセスです。
この記事では医療研究の定義や方法、新たな薬が生み出される過程についてご説明いたします。
目次
臨床研究とは、人間を対象とした医療研究のこと

臨床研究とは、人を対象にして医学研究をすることをいいます。
医療技術は日々向上し、一昔前まで治せなかった病も現在ではどんどん克服されています。これは、医療に関わる人がさまざまな形で臨床研究を続けているためです。
中には、数年や数十年といった長い時間をかけて研究される医療分野もあります。
臨床研究の目的は、病気の原因の解明や治療方法の確立、病気の予防などです。厚生労働省が定める「臨床研究に関する倫理指針」では、臨床研究の対象は主に下記の4つに分類されます。
- 傷病の原因の調査
- 病態の理解
- 傷病の予防方法の改善または有効性の検証
- 医療における診断方法や治療方法の改善または有効性の検証
厚生労働省の指針では、健康に影響を与える要因を特定し、有用な知識を蓄積していくことを臨床研究の目的としています。臨床研究を通して医療技術を高めることは、患者の生活の質の向上や健康の増進にもつながっていきます。
臨床研究、臨床試験、治験の関係性
臨床研究とは人を対象として行う医学研究の総称です。臨床研究には臨床試験のほか、疫学研究や妥当性研究、予後因子研究といったさまざまな研究が含まれます。
臨床研究における臨床試験とは、薬剤や治療法の有効性と安全性を調べるための研究です。よく知られている臨床試験の1つに、薬の効果を調べる治験が挙げられます。
治験とは、薬の効果や安全性を調べる試験のこと
治験とは薬の安全性を注意深く調べるプロセスのことをいいます。
新しく開発された薬は、病院や薬局ですぐに使われるわけではありません。薬の完成後には、まずは効果や副作用を試すための動物実験をします。薬の安全性を確認したのちに、人に薬を投与して効果を調べる治験が行われます。
治験は第Ⅰ相から第Ⅲ相までの試験に分けられており、新薬がすべての試験を通過するまでには5年以上という歳月がかかることが一般的です。ここからは、治験の段階について詳しく見ていきましょう。
治験の第Ⅰ相とは
治験の第Ⅰ相では、新薬を健康な成人に少量ずつ投与し、様子を観察します。
動物実験の段階で確認できていた効果が人体にも現れるのか、副作用が生じるのかといった点を調べるのがこの段階の目的です。第Ⅰ相では効き目のほか、どのように排泄されるのかについても調べられます。
治験の第Ⅱ相とは
治験の第Ⅱ相は前期と後期に分けられています。前期の目的は、薬の対象となる患者数十名程に協力してもらい、薬の有効性と安全性を調べることです。
前期段階で大きな問題が起きなかった場合には、より多くの患者に協力してもらい、薬の安全性や効果とともに、用法用量のバランスをチェックしていきます。
治験の第Ⅲ相とは
治験の第Ⅲ相では、対象となる病状をもつ多くの患者に協力してもらい、薬の効果を調べます。この段階では、薬の効果や安全性のチェックとともに、これまでに使われていた薬との比較もするのが特徴です。
治験実施のルール
治験では効果が未知の薬を人に投与して調査をする必要があります。そのため、治験には厳しいルールが設けられ、適宜調査や審査がされています。
治験の実施には国が定めたルールがある
国は治験に関して「医薬品の臨床試験の実施に関する基準」というルールを設けています。この基準の中で最も重要なのは、治験に協力する人の安全を守り、人権を保障することです。
治験の継続には治験審査委員会の審査が必要
治験をする際には各地の治験審査委員会による審査を通す必要があります。治験の内容が承認されなければ、治験を継続することはできません。
治験審査委員会には医師や看護師、薬剤師などの病院職員に加え、大学職員や福祉関連の職員など外部の委員も在籍しています。さまざまな立場の人が関わることで、審査の公平性を担保しています。
臨床研究コーディネーターの協力も必要不可欠
治験は病院関係者に治験コーディネーターを加えて実施されるのが一般的です。
治験コーディネーターは治験の対象となる患者のケアやサポートをして、治験を円滑に実施できるよう調整する役割を担います。
新しい薬ができるまでの流れ
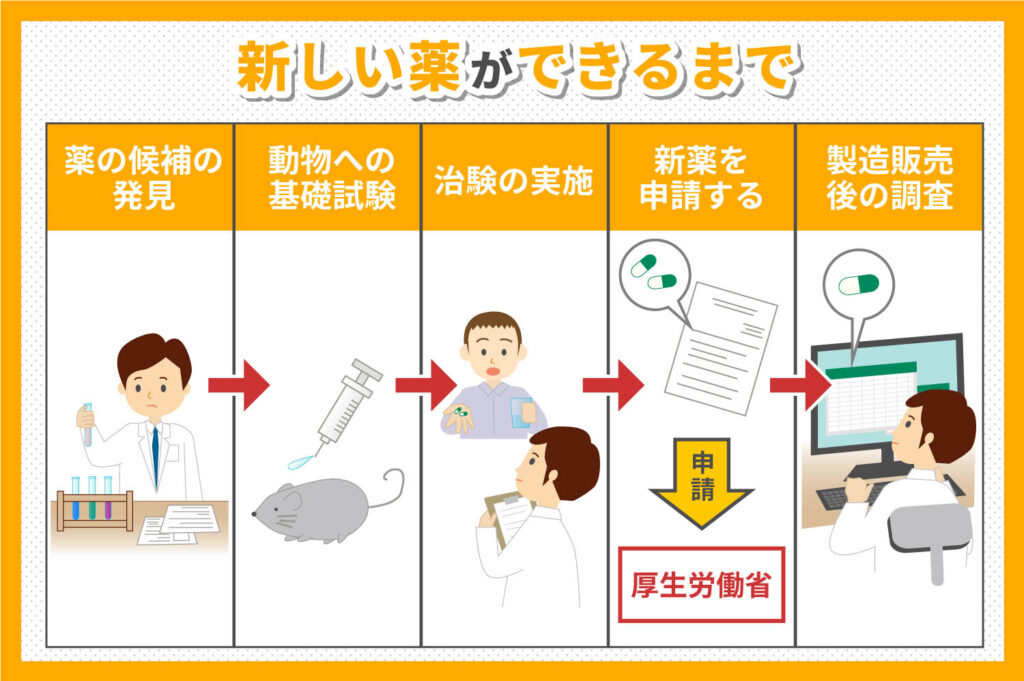
世界中では今日も、多くの研究者や医師が新薬の開発研究にあたっています。ここからは、新しい薬ができるまでの流れをご説明しましょう。
薬の候補を発見する
新薬研究の分野では、病に聞く物質を見つけるために多くの人が研究を重ねています。研究の中では、これまでになかったような新たな効果をもつ薬の候補が見つかることもあるのです。
動物への基礎試験をする
薬の候補が見つかったら、まずはネズミやイヌ、サルなどの動物に投与します。この段階で、薬の効果とともに、重大な副作用が起きないかについても詳しく調べられるのです。
治験を実施する
動物実験で問題が生じなかった新薬の候補は、治験という形で人に投与されます。人の体の中で薬が効果を発揮するか、副作用が起きないかといった点を調べるのが治験の目的です。
新薬を申請する
十分な治験のデータが確保できたら、厚生労働省に対して新薬の申請をします。申請して薬として承認されれば、病院や薬局で薬を使うことが可能となります。
製造販売後の調査をする
薬の製造は承認されれば、それで終わりというわけではありません。薬の効果や副作用は引き続き追跡調査され、よりよい薬へと改良されていきます。
臨床研究とEBMの関係性とは
臨床研究の分野では1990年にEBM(Evidence-based Medicine)という考え方が提唱されました。EBMは医学的根拠に基づいた医療のことを指します。
かつて一部の医療従事者は、主観や経験による感覚をもとに医療を提供することがありました。そのため、病院によって診療内容に格差が生まれるケースも少なくありませんでした。
EBMとは、最新の信頼できるデータに基づく医療です。世界中で続けられている臨床研究によって医学分野は飛躍的な進化を遂げ、現在では確かなエビデンスに基づいた医療を実現できるようになってきました。
世界中で実践されている臨床研究の結果は、医療の現場に効率よく結びつけなければなりません。そのためには、臨床研究の結果をEBMという基準で評価することが肝心なのです。
EBMにおいては、研究者や医師が主観で判断するのではなく、根拠となる学術論文のシステマティックレビューを参照する必要があります。システマティックレビューとは、対象を網羅的に研究して結果をまとめ、分析や統合をすることです。
EBMを重視することは、医学的根拠に基づいた確かな医療を提供することにつながります。
臨床試験や治験といった臨床研究は医療の発展のために必要不可欠です
臨床研究の分野では、病気の原因や病態を調べたり、治療法や予防法を探ったりとさまざまな研究が進められています。中でも、新たな薬を作り効果を実証するための治験は、人が病を克服するために欠かせないステップです。
研究者や医師のたゆまぬ臨床研究によって現在では多くの病気の治療法や予防法が確立されつつあります。
MDVは医療情報システムの運用や医療機関向けのコンサルティングをしています。MDVのウェブサイトでは、臨床研究や医療データに関するより詳しい資料をご用意しておりますので、ぜひ参考にしてみてください。
もどる

© Medical Data Vision Co., Ltd. All Rights Reserved.




